Конспект занятия «Как к нам пришел Новый год
ГОСУДАРСТВЕННОЕ КАЗЕННОЕ УЧРЕЖДЕНИЕ СОЦИАЛЬНОГО ОБСЛУЖИВАНИЯ КРАСНОДАРСКОГО КРАЯ «ТЕМРЮКСКИЙ РЕАБИЛИТАЦИОННЫЙ ЦЕНТР ДЛЯ...
Чем занимается врач-генетик, и в каком случае надо обратиться к нему за помощью? Давайте попробуем разобраться.
Причина 1
: подготовка к беременности
Супружеская пара, готовясь к беременности, должна пройти медицинское обследование еще до зачатия ребенка, чтобы предотвратить возможные проблемы в будущем. Начинать планирование здорового ребенка надо с визита к врачу-генетику. Этот специалист составит родословную, определит, не входит ли семья в группу риска по наследственным заболеваниям и порекомендует будущим родителям провести исследования, необходимые для профилактики у потомства генетической патологии.
В некоторых странах уже в настоящее время молодым супругам предлагают заблаговременно исследовать кариотип (набор хромосом), чтобы выявить наличие возможных хромосомных перестроек. Если они будут обнаружены, то своевременная дородовая диагностика позволит предупредить рождение нездорового ребенка в этой семье. Изучение генома человека открывает перспективы для профилактики наследственных заболеваний, так как дает возможность определить носительство патологических генов и генов предрасположенности к различной патологии. Наглядным примером активной профилактической работы является программа, проводящаяся в США в популяции евреев ашкенази, у которых достаточно часто регистрировались случаи рождения детей с амовротической идиотией Тея — Сакса. Это наследственное заболевание обмена веществ приводит к тяжелому поражению нервной системы и ранней гибели ребенка. Практически всех представителей этой национальности в США тестируют на носительство данной патологии. Если оба супруга являются носителями гена заболевания, то при беременности проводится исследование плода. В результате данных мероприятий в США практически перестали рождаться дети с болезнью Тея-Сакса.
К генетику также необходимо обратиться, если супруги являются родственниками, в семье есть люди с наследственными заболеваниями, у пары отмечается привычное невынашивание.
Причина 2
: ряд особенностей течения беременности
При постановке будущей мамы на учет по беременности акушер-гинеколог обязательно расспрашивает женщину о предыдущих беременностях, перенесенных заболеваниях, о том, как протекает беременность. Иногда уже на этом этапе беременную направляют на консультацию к генетику (таблица 1).
Таблица 1. Показания и сроки генетического консультирования в период беременности
Показания Срок направления
Наследственная болезнь в семье до зачатия
Рождение предыдущего ребенка с пороками развития или хромосомной патологией до 9 нед.
Наличие хромосомных перестроек у одного из родителей до 9 нед.
Возраст женщины старше 35 лет до 9 нед.
Воздействие тератогенов (лекарства, инфекции, алкоголь, наркотики и т.д.) до 3-х месяцев беременности до 12 нед.
Причина 3:
результаты ультразвукового исследования
Уже в 11-13 недель беременности при ультразвуковом сканировании можно диагностировать некоторые пороки развития и выявить изменения, которые могут свидетельствовать о наличии хромосомной патологии плода. Так, например, наличие утолщения воротниковой зоны у плода в 11-13 недель беременности может сопровождать хромосомные нарушения, такие как синдром Дауна, а также пороки развития. Пациенткам с такими результатами УЗИ необходимо проведение более тщательного обследования с использованием методов, которые позволяют получить клетки из будущей плаценты и точно определить хромосомный набор ребенка.
Второе плановое ультразвуковое исследование во время беременности проводится в 20-22 недели. На этом сроке возможно определить большинство отклонений в развитии лица, конечностей, а также выявить пороки развития внутренних органов плода. В 30-32 недели беременности с помощью ультразвука можно заподозрить задержку развития плода, оценить состояние кровотока.
Причина 4:
результаты биохимических тестов
Протеин, связанный с беременностью (PAPP), хорионический гонадотропин (ХГЧ) и альфа-фетопротеин (АФП) — это специальные белки, которые вырабатываются эмбриональными тканями. По изменению концентрации данных белков в крови матери можно заподозрить хромосомную патологию и ряд пороков развития плода, в первую очередь, передней брюшной стенки и нервной системы. Исследование уровня биохимических маркеров в крови беременной проводится в определенные сроки. Уровень протеина, связанного с беременностью, и хорионического гонадотропина определяют в 10-13 недель беременности, альфафетопротеина и хорионического гонадотропина — в 16-20 недель. При получении результатов, выходящих за пределы нормы, необходима консультация генетика.
Причина 5:
острое течение внутриутробной инфекции
Вирусные инфекции во время беременности могут привести к выкидышу или вызвать пороки развития плода. Одной из самых опасных инфекций для будущей мамы является краснуха. Это заболевание во время беременности может вызвать серьезную патологию плода: порок сердца, снижение слуха, зрения, задержку умственного и физического развития. При заболевании краснухой до 12-ти недель беременности риск патологии для ребенка составляет 70-80%.
Существуют и другие инфекции, опасные для организма будущего ребенка, например, герпес, цитомегаловирус, токсоплазмоз. При острой инфекции у женщины, особенно в первом триместре беременности, они способны поражать и будущего ребенка. Именно поэтому подобные инфекции нередко называют внутриутробными. Обследование на внутриутробные инфекции желательно провести до зачатия и в первые недели беременности, когда еще возможно предотвратить их влияние на плод. Если женщина впервые встретилась с этими вирусами до 12-ти недель беременности, акушер-гинеколог обязательно направит ее к генетику.
5 ОСНОВНЫХ ЭТАПОВ МЕДИКО-ГЕНЕТИЧЕСКОГО КОНСУЛЬТИРОВАНИЯ
Для того чтобы понять, на чем основано МГК, необходимо остановиться на основных понятиях медицинской генетики. Как известно, в процессе репродукции участвуют несколько сторон: мать, отец, плод. При этом генетические нарушения могут касаться каждого участника репродуктивного процесса. Генетическая информация, передаваемая от родителей потомству, содержится в половых клетках (гаметах) — сперматозоидах и яйцеклетках. Нарушения в процессе образования и созревания гамет могут приводить к генетическому дисбалансу зародыша и плода. Серьезный генетический дисбаланс у зародыша в подавляющем большинстве случаев приводит к остановке развития и отторжению плодного яйца на очень ранних стадиях развития (в первые дни или часы после зачатия) и не сопровождается задержкой месячных или другими признаками беременности. Семейная пара может иногда годами обследоваться и лечиться по поводу бесплодия или невынашивания беременности, не подозревая, что главной причиной нарушений репродуктивной функции являются генетические факторы. Генетические нарушения плода также сказываются на течении беременности, которое обычно бывает неблагополучным.
В некоторых случаях генетические нарушения у супругов приводят к абсолютной неспособности сперматозоидов или яйцеклеток к зачатию. Своевременное выявление подобных нарушений дает возможность выбрать альтернативные пути лечения бесплодия (использование донорских сперматозоидов или донорской яйцеклетки).
Консультация врача-генетика начинается с уточнения диагноза наследственного заболевания в семье, подробного анализа родословной семьи с построением генеалогического древа. При наличии показаний проводится кариотипирование супругов (изучение хромосомного набора под микроскопом).
Этап 1:
изучение родословной
Впервые этот метод генетического исследования был предложен в 1865 году английским ученым Ф. Гальтоном. Он называется генеалогическим методом генетического исследования. Суть его заключается в составлении родословной и последующем ее анализе.
Сбор информации проводится путем опроса, анкетирования и личного обследования семьи. Опрос обычно начинается с бабушки и дедушки по материнской линии. В родословную вносят сведения о бесплодных браках, выкидышах, абортах и т.д. После сбора сведений делают графическое изображение родословной, а затем генетик проводит анализ родословной. В результате этого анализа врач может получить очень важную информацию о том или ином признаке: например, установить, является ли данный признак или заболевание единичным в семье или носит семейный характер; определить тип наследования, если признак встречается несколько раз в разных поколениях.
Этап 2:
исследование хромосомного набора будущих родителей
Хромосомы видны под микроскопом в ядре только на определенных фазах деления клеток. Для проведения исследования хромосомного набора у пациента берут кровь и выделяют из нее лимфоциты. Далее в пробирке их стимулируют, заставляя делиться, а через несколько дней деления культура обрабатывается специальным веществом, которое останавливает процесс деления клеток именно на той стадии, когда видны хромосомы. Из клеток культуры готовятся мазки на стеклах, которые будут использованы для исследования. Для получения дополнительной информации о структуре хромосом используется специальная окраска, в результате которой каждая хромосома приобретает специфическую поперечную исчерченность. Теперь хромосомы полностью готовы для анализа.
Генетик анализирует под микроскопом 11-13 клеток на предмет выявления изменений кариотипа (хромосомного набора), обнаруживая количественные и структурные изменения. Например, при синдроме Тернера, который проявляется низким ростом, лицевыми особенностями и бесплодием у женщин, кариотип содержит 45 хромосом (одна Х-хромосома вместо двух). При синдроме Клайнфельтера, который сопровождается мужским бесплодием, есть лишняя Х-хромосома: 47, ХХУ. Структурные нарушения представляют собой изменение самих хромосом (поворот участка хромосомы на 180° — инверсия, выпадение участка хромосомы — делеция, перенос части одной хромосомы на другую хромосому — транслокация и т.д.).
Этап 3:
пренатальная диагностика
Пренатальная диагностика — это внутриутробное обследование ребенка еще до его рождения, направленное на выявление у плода наследственных заболеваний и пороков развития. Существуют различные виды пренатальной диагностики.
Неинвазивные методы абсолютно безопасны и включают ультразвуковое сканирование плода и определение биохимических маркеров в крови беременной.
Инвазивные методы предполагают медицинское «вторжение» в полость матки, чтобы взять материал для исследования и с высокой точностью определить кариотип плода и, следовательно, исключить такие патологии как синдром Дауна, синдром Эдварса и другие. К инвазивным процедурам относятся: биопсия хориона, амниоцентез, плацентоцентез и кордоцентез. При этом производится забор клеток хориона или плаценты, околоплодных вод, крови из пуповины плода для исследования. Выполнение инвазивных процедур связано с риском осложнений, поэтому проводятся они по строгим показаниям:
возраст беременной 35 лет и старше;
в семье уже рождался ребенок с хромосомной патологией или пороками развития;
родители являются носителями хромосомных перестроек;
имеют отклонения от нормы уровня биохимических маркеров (PPAP, ХГЧ, АФП);
при обнаружении во время УЗ-исследования пороков развития или отклонений.
Также инвазивная диагностика проводится в случае высокого риска генного заболевания для плода или для определения пола при заболеваниях, наследование которых сцеплено с полом. Например, если мать является носителем гена гемофилии, которую она может передать только сыновьям. При исследовании можно определить наличие мутации, вызывающей заболевание.
Все инвазивные манипуляции проводятся опытными специалистами под ультразвуковым контролем в дневном стационаре. После процедуры беременная находится 2-3 часа под наблюдением. С целью профилактики возможных осложнений ей назначаются некоторые лекарственные препараты. Полученные в результате процедур клетки плода анализируют молекулярными методами на предмет конкретного генного заболевания. В настоящее время разработаны методы диагностики трехсот из пяти тысяч наследственных заболеваний. Среди них: гемофилия, фенилкетонурия, мышечная дистрофия Дюшенна, муковисцидоз и другие.
Биопсия хориона — это получение клеток из будущей плаценты. Биопсию хориона проводят на сроках 9-12 недель беременности путем трансабдоминальной пункции (через переднюю брюшную стенку). Вся процедура занимает немного времени, а результаты получают уже в течение 3-4 дней после забора материала. Риск самопроизвольного прерывания беременности после биопсии хориона составляет 2%. Преимуществами этого метода являются ранний срок проведения и высокая скорость получения ответа, что позволяет в случае выявления патологии плода прервать беременность на раннем сроке.
Амниоцентез — это взятие амниотической жидкости в 16-24 недели беременности. Амниоцентез является самым безопасным инвазивным методом пренатальной диагностики, так как процент осложнений после его применения не превышает 1%. Однако у амниоцентеза есть и свои минусы. Поскольку клеток плода в забранном образце очень мало, необходимо дать им возможность размножиться в искусственных условиях. Для этого требуются особые питательные среды, температура, реактивы, сложное оборудование. Ну и время, конечно. Для достаточного роста клеток может потребоваться от 2 до 6 недель.
Кордоцентез — это пункция пуповины плода и забор пуповинной крови на исследование. Кордоцентез является высокоинформативным методом, при этом хромосомный анализ занимает около пяти дней. Оптимальный срок выполнения — 22-25 недель беременности.
Вопрос об инвазивной диагностике решается индивидуально, в то время как безвредные неинвазивные исследования желательно производить всем беременным женщинам, ведь пренатальная диагностика отвечает на главный вопрос, поднимаемый при медико-генетическом консультировании: болен плод или нет?
Этап 4:
планирование семьи
Медио-генетическое консультирование позволяет определить уровень риска рождения больного ребенка. Генетический риск обычно выражается в процентах. Так, вероятность рождения ребенка с синдромом Дауна для беременной в 40 лет не превышает 2%. Риск этого заболевания при наличии у плода утолщенной шейной складки (УЗ-признак) в 12 недель беременности составляет уже 26%.
Методы пренатальной диагностики позволяют точно определить наличие патологии у плода, что необходимо семье для принятия взвешенного решения о судьбе данной беременности: продолжать вынашивание или нет? В наши дни появились эффективные методы лечения многих пороков. Задача врача при этом — предоставить максимально полную информацию о данной патологии, возможностях ее лечения, прогнозе жизни и повторном риске (при последующих беременностях).
Этап 5:
профилактика наследственных заболеваний в семье
При планировании беременности в последние годы применяется так называемая периконцепционная профилактика, позволяющая снизить вероятность рождения ребенка с врожденными пороками развития и другими заболеваниями. В основе такого подхода — мультифакториальная природа большинства патологических состояний, которые возникают под влиянием как наследственных, так и внешнесредовых факторов.
Периконцепционная профилактика включает следующие этапы:
Выбор времени зачатия. Многочисленными исследованиями было показано, что риск рождения ребенка с врожденными пороками развития является особенно низким, если зачатие приходится на конец лета — начало осени. Самая высокая вероятность появления больного потомства регистрируется при зачатии в весенние месяцы.
Обследование супругов до беременности для выявления у них различных инфекционных, эндокринных и других заболеваний. Гормональные изменения, хронические инфекции, особенно половых путей, могут нарушить процессы созревания половых клеток и формирование эмбриона. Поэтому перед зачатием требуется оздоровление обоих супругов: им рекомендуется в случае необходимости пройти курс терапии, отказаться от курения, алкоголя, по возможности ограничить контакты с вредными производственными факторами. Семьи с отягощенной наследственной патологией должны пройти ДНК-тестирование.
Прием поливитаминных препаратов в течение 2-3 месяцев перед зачатием. Эти лекарственные средства должны содержать фолиевую кислоту (до 0,4-1 мг в сутки), аскорбиновую кислоту, a-токоферол, витамины группы В. Рацион питания супругов обогащается продуктами, также содержащими фолиевую кислоту: зелень, помидоры, бобовые, печень. Подобная терапия нормализует обменные процессы в клетках, обеспечивает правильное функционирование генетического аппарата, создает благоприятные условия для внутриутробного развития плода.
Наблюдение за беременностью, которое включает методы дородовой диагностики, позволяющей обнаружить возможную патологию у плода.
Проведенное своевременно пренатальное обследование позволяет выявить большую часть возможной врожденной и наследственной патологии и предотвратить рождение больного ребенка. Следует особо подчеркнуть, что генетическое консультирование и ранняя пренатальная диагностика чаще исключают патологию плода и дарят семье счастье рождения здорового ребенка.
Врожденная патология в виде врожденных пороков развития может возникнуть в критические периоды внутриутробного развития под действием факторов внешней среды (физических, химических, биологических и др.). При этом поражения или изменения генома нет.
Факторами риска рождения детей с пороками развития различного генеза могут быть: возраст беременной старше 36 лет, предшествующие рождения детей с пороками развития, самопроизвольные аборты, кровнородственный брак, соматические и гинекологические заболевания матери, осложненное течение беременности (угроза прерывания беременности, недоношенность, переношенность, тазовое предлежание, мало- и многоводие).
Отклонения в развитии органа или системы органов могут быть грубыми с выраженной функциональной недостаточностью или всего лишь косметическим дефектом. Врожденные пороки развития обнаруживаются в периоде новорожденное. Небольшие отклонения в строении, которые в большинстве случаев не влияют на нормальную функцию органа, называют аномалиями развития или стигмами дисэмбриогенеза.
Стигмы обращают на себя внимание в тех случаях, когда их насчитывается более 7 у одного ребенка, в этом случае можно констатировать диспластическую конституцию. Имеются трудности в клинической оценке диспластической конституции, так как одна или несколько стигм могут оказаться:
Перечень основных диспластических стигм.
Шея и туловище: короткая шея, её отсутствие, крыловидные складки; короткое туловище, короткие ключицы, воронкообразная грудная клетка, «куриная» грудная клетка, короткая грудина, множественные соски или широко расставленные, асимметрично расположенные.
Кожа и волосы: гипертрихоз (избыточный рост волос), пятна кофейного цвета, родимые пятна, обесцвеченная кожа, низкий или высокий рост волос, очаговая депигментация.
Голова и лицо: микроцефальный череп (малый размер черепа), башенный череп, скошенный череп, плоский затылок, низкий лоб, узкий лоб, плоский профиль лица, вдавленная переносица, поперечная складка на лбу, низкое стояние век, резко выраженные надбровные дуги, широкая переносица, искривленная носовая перегородка или стенка носа, раздвоенный подбородок, малый размер верхней или нижней челюсти.
Глаза: микрофтальм, макрофтальм, косой разрез глаз, эпикантус (вертикальная кожная складка у внутреннего угла глазной щели).
Рот, язык и зубы: губы с бороздами, лунки на зубах, аномалии прикуса, пилообразные зубы, рост зубов внутрь, нёбо узкое или короткое или готическое, сводчатое, редкие зубы или окрашенные; раздвоенный кончик языка, укороченная уздечка, складчатый язык, большой или маленький язык.
Уши: расположены высоко, низко или асимметрично, маленькие или большие уши, добавочные, плоские, мясистые ушные раковины, «звериные» уши, прирощенные мочки, отсутствие мочек, дополнительный козелок.
Позвоночник: дополнительные ребра, сколиоз, сращение позвонков.
Рука: арахнодактилия (тонкие и длинные пальцы), клинодактилия (искривление пальцев), короткие широкие кисти, изогнутые концевые фаланги пальцев, брахидактилия (укорочение пальцев), поперечная ладонная борозда, плоскостопие.
Живот и половые органы: асимметричный живот, неправильное расположение пупка, недоразвитие половых губ и мошонки.
При многих пороках развития трудно определить роль наследственности и среды в их возникновении, то есть это наследуемый признак или связан с воздействием неблагоприятных факторов на плод во время беременности.
По данным ВОЗ, у 10% новорожденных обнаруживают хромосомные аномалии, то есть связанные с мутацией хромосомы или гена, и у 5% наследственную патологию, то есть передающуюся по наследству.
К порокам, которые могут возникнуть как при мутации, так и передаваться по наследству, или возникнуть при неблагоприятном воздействии повреждающего фактора на плод, относятся: врожденный вывих бедра, косолапость, конская стопа, незаращение твердого нёба и верхней губы, анэнцефалия (полное или почти полное отсутствие головного мозга), врожденные пороки сердца, пилоростеноз, spina bifida (расщепление позвоночника) и др.
Появление на свет малыша с врожденными пороками развития - тяжелое событие для семьи. Шок, чувство вины, непонимание, что делать дальше - минимальные негативные переживания родителей такого ребенка. Основной задачей мамы и папы становится получение максимальной информации о заболевании ребенка и оказание ему наилучшего ухода и лечения.
Что же должна знать будущая мама о врожденных пороках развития, чтобы попытаться избежать нежелательного исхода?
Пороки развития плода могут быть:
Генетическая информация содержится в ядре каждой человеческой клетки в виде 23 пар хромосом. Если в такой паре хромосом образуется дополнительная лишняя хромосома - это называется трисомией.
Наиболее частые хромосомные генетические пороки, с которыми встречаются врачи:
Реже встречаются и другие хромосомные дефекты. Во всех случаях хромосомных нарушений можно наблюдать психическое и физическое нарушение здоровья ребенка.
Предотвратить появление того или иного генетического отклонения невозможно, но обнаружить хромосомные дефекты путем пренатальной диагностики можно еще до рождения ребенка. Для этого женщина консультируется с врачом-генетиком, который может просчитать все риски и назначить пренатальные исследования, чтобы предотвратить нежелательные последствия.
Беременной женщине показана консультация генетика в случаях, если:
В случае необходимости генетик предлагает будущей маме пройти дополнительные обследования. Методы исследования малыша до его рождения, в том числе неинвазивные и инвазивные.
Неинвазивные технологии не могут травмировать малыша, так как не предусматривают вторжения в утробу. Эти методы считаются безопасными и предлагаются всем беременным женщинам врачом акушером-гинекологом. Неинвазивные технологии подразумевают УЗИ и забор венозной крови будущей мамы.
Инвазивные (биопсия хориона, амниоцентез и кордо-центез) являются наиболее точными, но эти методы могут быть небезопасными для будущего ребенка, так как подразумевают вторжение в полость матки для забора специального материала для исследования. Инвазивные методы предлагаются будущей маме только в особых случаях и только врачом-генетиком.
Большинство женщин предпочитает посещать генетика и проходить генетические исследования в случае возникновения каких-то серьезных вопросов. Но каждая женщина свободна в своем выборе. Все зависит от вашей конкретной ситуации, такие решения всегда очень индивидуальны, и никто, кроме вас, не знает правильного ответа.
Прежде чем вы пройдете подобные исследования, посоветуйтесь с родными, акушером-гинекологом, психологом.
Синдром Шерешевского-Тернера (ХО). Встречается у девочек 2:10000. Короткая шея, крыловидные складки на шее, отеки дистальных отделов конечностей, врожденные пороки сердца. В дальнейшем проявляется половой инфантилизм, низко-рослость, первичная аменорея.
Синдром Дауна (трисомия 21 хромосомы). Встречается у мальчиков 1:1000. Широкая плоская переносица, плоский затылок, низкий рост волос, высунутый большой язык, поперечная складка на ладони, пороки сердца.
Синдром Клайнфелътера (XXY-синдром): больные высокого роста с непропорционально длинными конечностями, гипогонадизм, вторичные половые признаки развиты плохо, может наблюдаться оволосение по женскому типу. Снижено половое влечение, импотенция, бесплодие. Отмечается склонность к алкоголизму, гомосексуализму и асоциальному поведению.
К особенностям наследственных нарушений обмена веществ относятся постепенное начало заболевания, наличие скрытого периода, усугубление признаков болезни со временем, выявляются чаще в процессе роста и развития ребенка, хотя некоторые могут проявляться с первых дней жизни.
В развитии некоторых форм наследственных болезней обмена отмечается четкая связь с характером вскармливания. Хроническое расстройство питания, начавшееся в периоде новорожденности, а также при переходе на искусственное вскармливание или введение прикорма, может скрывать дефицит определенных ферментных систем в тонкой кишке.
Наиболее часто у новорожденных нарушается обмен углеводов. Чаще всего это недостаточность лактозы, сахарозы и др. В эту группу входят: непереносимость галактозы, накопление гликогена, непереносимость глюкозы и др. Общие симптомы: диспепсия, судороги, желтуха, увеличение печени, изменения в сердце, мышечная гипотония.
Эффективно лечение, начатое не позднее двухмесячного возраста. Из диеты исключают молоко, переводят на смеси, приготовленные на соевом молоке. Раньше вводят прикормы: каша на мясном или овощном отваре, овощи, растительные масла, яйца. Строгое соблюдение диеты рекомендуется до 3 лет.
Нарушения обмена аминокислот. Из этой группы заболеваний чаще встречается фенилкетонурия (ФКУ). Проявляется изменением ЦНС, диспепсическими явлениями, судорожным синдромом. Для ФКУ характерно сочетание прогрессирующей психомоторной отсталости со стойким экзематозным поражением кожи, «мышиным» запахом мочи, сниженной пигментацией кожи, волос и радужки.
В настоящее время для 150 наследственных нарушений обмена установлен биохимический дефект. Успешная терапия заболевания возможна при отсутствии его ранней диагностики. В периоде новорожденности проводят массовое обследование детей для выявления некоторых заболеваний, в том числе ФКУ.
Значительно расширились возможности раннего выявления наследственных болезней с внедрением в практику методов пренатальной диагностики. Большинство заболеваний плода диагностируют путем изучения амниотической жидкости и содержащихся в ней клеток. Диагностируют все хромосомные болезни, 80 генных болезней. Помимо амниоцентеза применяют ультразвуковое исследование, определение β-фетопротеина в крови беременных женщин и в амниотической жидкости, уровень которого повышается при поражении ЦНС у плода.
С момента оплодотворения, то есть слияния мужской и женской гамет, начинается формирование нового организма.
Эмбриогенез длится с 3-й недели до 3-го месяца. Пороки развития, появляющиеся в период эмбриогенеза, называются эмбриопатиями. Существуют критические периоды при формировании зародыша, вредные воздействия повреждают те органы и системы, которые закладываются в момент воздействия повреждающего фактора. При воздействии неблагоприятного фактора на 1-2-й неделе возникают очень грубые пороки, часто несовместимые с жизнью, что приводит к выкидышам. На 3-4-й неделе формируются голова, сердечнососудистая система, возникают зачатки печени, легких, щитовидной железы, почек, надпочечников, поджелудочной железы, намечается закладка будущих конечностей, поэтому возникают такие пороки, как отсутствие глаз, слухового аппарата, печени, почек, легкого, поджелудочной железы, конечностей, мозговые грыжи, возможно формирование добавочных органов. В конце первого месяца происходит закладка половых органов, лимфатической системы, селезенки, образование пупочного канатика.
На втором месяце могут возникать такие аномалии, как расщелины губы и нёба, аномалии слухового аппарата, шейные фистулы и кисты, дефекты грудной и брюшной стенки, дефекты диафрагмы, перегородок сердца, аномалии нервной системы, сосудистой и мышечной систем.
К эмбриопатиям относятся:
Фетопатии . Фетальный период длится с 4-ой недели внутриутробного периода до рождения ребенка. Он в свою очередь делится на ранний - с 4-го мес. до 7-го мес, и поздний - 8-й и 9-й мес. беременности.
При воздействии повреждающего фактора в раннем неонатальном периоде на плод происходит нарушение дифференцировки уже заложенного органа. К фетопатиям (ранним) относятся: гидроцефалия, микроцефалия, микрофтальмия и др. пороки развития ЦНС, кистоз легких, гидронефроз, грыжи головного и спинного мозга - выпячивание мозгового вещества через швы и костные дефекты. Черепно-мозговые грыжи чаще локализуются у корня носа или в заднечерепной области.
Врожденные внутриутробные пороки развития плода могут носить разнообразный характер, так как могут затронуть практически любой орган, любую систему развивающегося малыша.
Известны следующие опасные внешние факторы
Врожденную патологию плода выявляют на различных сроках беременности, поэтому будущей маме необходимо проходить своевременные осмотры у врачей в рекомендуемые сроки
Пренатальная диагностика в наши дни получает все большее распространение, потому что знания о здоровье будущего малыша и прогнозы очень важны для будущих родителей. Зная о состоянии плода, семья, оценив ситуацию и свои возможности, может отказаться от беременности.
Какие родители не мечтают, чтобы их малыш родился и вырос здоровым и счастливым? Но иногда злую шутку сыграть могут гены. Мама и папа, бабушки и дедушки, тети и дяди здоровы - а у долгожданной крохи врачи диагностируют уму не постижимые наследственные болезни. В один момент на малютку кладут клеймо инвалида и называют недоразвитым или дауном.
Трудно посчитать, сколько жизней в мире уже поломали роковые гены. Но статистика новорожденных с тяжелыми генетическими отклонениями просто сумасшедшая - более 5 млн. детей в год! Еще прискорбнее, что большинство детей с наследственными аномалиями рождаются в развитых странах. Многие из них умирают в раннем возрасте, не дожив даже до 5 лет. Ведь, как подсчитали ученые, от 40% до 50% ранней детской смертности и инвалидности обусловлены именно наследственными мутациями. На 30% больничных коек в стационарах постоянно лежат дети с различными генетическими «поломками».
Врожденные патологии у детей - процесс непредсказуемый. Врачи генетики говорят: подобные дефекты возникают совершенно спонтанно, с самых первых часов внутриутробной жизни. Более того, ученые своими исследованиями подтвердили: каждый человек является скрытым носителем от пяти до десяти наследственных заболеваний. Генные аномалии в роду могут не появляться столетиями, но стоит встретить человека с подобными изменениями хотя бы в одном из тех нескольких генов - малыш родится с наследственным дефектом.
Ученые подсчитали, что вероятность генетического заболевания у ребенка равна 2-5%. Такие патологии, как карликовость или сращение пальцев, могут передаться в наследство в 50% случаев. А вот волчья пасть или заячья губа - спонтанные пороки и могут быть «отголосками» из родословной. Если ребенок родился с подобными дефектами, значит, в роду кто-то болел синдромами Эдвардса, Патау или Вандер-Вуда.
Ребенок получает от родителей по набору генов: 23 хромосомы от мамы и 23 - от папы. Среди них - и здоровые, и патологические гены. Если крохе достанется хотя бы по «парочке» патологических, шансы родиться с отклонениями у малыша возрастают. Гены мутируют, и этот процесс тянет за собою нарушение обмена аминокислот, углеводов, липидов, минеральных элементов.
На мутацию генов у ребенка может повлиять близкое родство мамы и папы, семейные хронические заболевания, экология, облучение родителей, сильнодействующие лекарства и даже принадлежность к другим этносам. Повлиять на генетику может и возраст будущей мамы. Если беременная старше 35 лет, то частота хромосомных аномалий в ее гаметах только увеличивается. Но это совсем не значит, что такая женщина обязательно родит малыша с отклонениями.
Сегодня в мире существует более 5 тысяч генетических заболеваний, и только полтысячи из них лечатся. 230 редкостных наследственных недугов встречается в Российской Федерации. Чаще всего среди генетических заболеваний у детей проявляются синдром Дауна, болезнь Шерешевского-Тернера, фенилкетонурия, болезнь Клейнфельтера, гемофилия, муковисцидоз.
Сегодня в среднем на 500-700 новорожденных приходится один ребенок, больной синдромом Дауна. Эта болезнь - одна з наиболее распространенных, а диагностировать врачу недуг на ранних этапах беременности очень сложно. Синдром Дауна обнаруживают лишь через неделю после рождения.
Болезнь Дауна вызывает одна-единственная хромосома - 47-я. Ведь у обычного человека в клетках есть всего 46 хромосом, поэтому появление лишней, 47-й, приводит к отклонениям в развитии. Вот почему у ребенка с синдромом Дауна специфическая внешность - высокий лоб или косые глаза, а также целый «букет» других болезней. Впрочем, отмечают специалисты, болезнь Дауна - не клеймо на всю жизнь. Если родители с самого рождения возьмутся за правильное интеллектуальное развитие малыша, то в будущем их ребенок сможет вести полноценный образ жизни, работать и создать собственную семью.
Эта генетическая болезнь встречается исключительно у мужчин. Диагноз врачи ставят не с рождения, а на протяжении периода до 18 лет. Особенность синдрома Клайнфельтера - очень высокий рост у мальчика (от 190 см и выше), непропорциональность тела, в некоторых случаях - остановка умственного развития. Уже в 25 лет у мужчины с синдромом Клайнфельтера возможны импотенция и бесплодие, а также диабет и остеопороз.
В отличие от синдрома Клайнфельтера, который бывает лишь у мальчиков, болезнь Шерешевского-Тернера развивается только у девочек. Эта патология появляется, если у ребенка отсутствует одна хромосома - то есть из необходимых 46 есть только 45.
В большинстве случаев врачи диагностируют эту болезнь только тогда, когда ребенку исполнилось 10-12 лет. Именно в этом возрасте уже заметно: девочка отстает от своих сверстников в развитии, гораздо ниже ростом, а волосы на затылке начинают расти очень низко. В 14-16 лет у девушки еще нет месячных, а в зрелом возрасте ей диагностируют бесплодие.
Хотя носители этой генетической болезни в большинстве случаев - мамы, патология развивается исключительно у мальчиков. Чаще всего гемофилию врачи диагностируют после года жизни. У ребенка наблюдают дефект свертывания крови, а это приводит к тяжелым поражениям суставов. Даже самый маленький порез может стать для ребенка смертельным.
Диагностировать фенилкетонурию можно уже через месяц после рождения ребенка. У малыша нарушается обмен веществ, заметно отставание в физическом и психомоторном развитии. Следствием такого заболевания может стать слабоумие.
Генетическая болезнь возникает из-за того, что нарушается выработка фенилалонина - печёночного фермента, крайне важного для химического усвоения аминокислоты. Фенилаланин накапливается в организме ребенка. Если вовремя не лечить больного и не придерживаться строгой диеты, то у малютки появляются судороги и поражается мозг.
Муковисцидоз вызывает дефект седьмой хромосомы. По статистике, эта генетическая болезнь встречается у одного ребенка из 2-3 тысяч.
Из-за патологии в 7-й хромосоме поджелудочная железа, желудочно-кишечный тракт и легкие выделяют в организме слишком много слизи. Органы не могут работать в нормальном режиме, а к клеткам не попадает хлор. Это приводит к нарушению дыхательной системы и пищеварения. Ко всему еще и всевозможные бактерии размножаются, поэтому ребенок часто болеет бронхитом, имеет серьезные проблемы с кишечником, пневмонию.
Без правильного лечения большинство больных на муковисцидоз умирают, не дожив даже до 18 лет.
Но как родить здорового малыша и не передать ему по наследству «в подарок» генные мутации?
Обмануть гены крайне сложно. У обоих родителей может появиться абсолютно здоровый ребенок и наоборот: в полностью здоровых мамы и папы рождается кроха с генной болезнью. Рассчитать риск появления на свет ребенка с аномалией может только врач-генетик. Наибольшее значение имеет медико-генетическое консультирование и пренатальная (дородовая) диагностика.
Поэтому очень важно перед планированием беременности навести справки и узнать генеалогию и медицинскую историю своего рода. Если в семье уже есть больной ребенок, то специалисты рекомендуют также тщательно его обследовать - это может предотвратить повторение семейной беды в будущем.
Дородовым выявлением различных патологических состояний плода занимается пренатальная, или внутриутробная диагностика. Врачи-генетики исследуют околоплодные воды и при некоторых отклонениях могут точно распознать, с какими патологиями родится малыш. В этом могут помочь новейшие методы, например ДНК-диагностика и молекулярно-генетический анализ. С помощью специальных лабораторных тестов на 4-5 день после рождения в клиниках проводят обследование - скрининг ребенка.
За последние годы современная генетика шагнула далеко вперед. Появилось больше возможностей для выявления генетических патологий у ребенка еще в период внутриутробного развития - например, полученные из капли гены ученым удается проанализировать за две сутки. А в некоторых странах (США, Финляндия, Эстония) профилактику наследственных заболеваний проводят с помощью генетического паспорта. Это набор сведений о генах человека, его индивидуальный профиль ДНК.
Признаки генной мутации у ребенка, прежде всего, внешние и психические. Если малыш своеобразно выглядит, отличается строением лица и тела, странностями и нарушениями в поведении, умственной отсталостью, то родителям срочно нужно обратиться к специалисту. Ведь не всегда возможно «на глаз» диагностировать генетические отклонения. «Карликовость» или «гигантизм» у ребенка могут быть связаны с гормональными нарушениями в организме.
Специально для Надежда Зайцева

Исторически сложилось, что людей, имеющих такие мутации, клеймили как уродов и монстров, однако сегодня мы знаем, что необычный внешний вид - лишь часть широкого спектра генетических вариаций нашего вида. Предлагаем вам подборку десяти самых необычных мутаций, встречающихся у людей.
![]()
Большинство детей, больных прогерией, умирают в возрасте около 13-ти лет, но некоторые доживают и до 20-ти. Как правило, причиной смерти становится сердечный приступ или инсульт. В среднем, прогерия случается только у одного ребёнка из 8 000 000.
Заболевание вызвано мутациями в гене ламин A/C, белке, обеспечивающем поддержку клеточным ядрам. Другие симптомы прогерии включают жёсткую кожу, полностью лишённую волосяного покрова, костные аномалии, замедление роста и характерную форму носа. Прогерия представляет большой интерес для геронтологов, которые надеются выявить связь между генетическими факторами и процессом старения.

Синдром Юнера Тана (СЮТ) характерен прежде всего тем, что люди, страдающие им, ходят на четвереньках. Открыл его турецкий биолог Юнер Тан после изучения пяти членов семьи Улас в сельской местности Турции. Чаще всего люди с СЮТ пользуются примитивной речью и имеют врождённую мозговую недостаточность. В 2006-м году о семье Улас был снят документальный фильм под названием «Семья, ходящая на четвереньках». Тан описывает это так:
«Генетическая природа синдрома предполагает обратную ступень в эволюции человека, вызванную, скорее всего, генетической мутацией, обратному процессу перехода от квадропедализма (хождения на четырёх конечностях) к бипедализму (хождению на двух). В этом случае синдром соответствует теории прерывистого равновесия.
Новый синдром, по словам Тана, может быть использован в качестве живой модели человеческой эволюции. Некоторые исследователи, впрочем, не относятся к этому серьёзно и считают, что проявление СЮТ зависит не от генома.
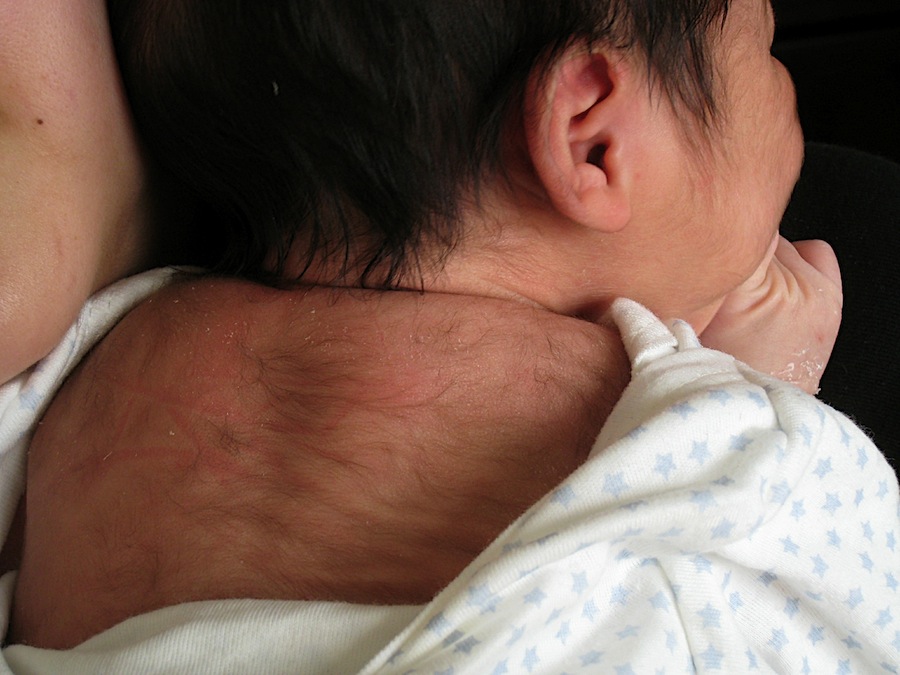
Гипертрихоз также называют «синдромом оборотня» или «синдромом Абрамса». Он проявляется только у одного человека из миллиарда, и только 50 случаев со времён Средневековья были задокументированы. Люди, страдающие гипертрихозом, отличаются чрезмерным количеством волос на лице, ушах и плечах. Это происходит из-за нарушения связей между эпидермисом и дермой во время формирования у трёхмесячного плода волосяных фолликул. Как правило, сигналы от образующейся дермы «сообщают» фолликулам их форму. Фолликулы тоже, в свою очередь, сигнализируют кожным слоям, что в этой области одна фолликула уже есть, и это приводит к тому, что на теле волоски растут на приблизительно одинаковом расстоянии друг от друга. В случае с гипертрихозом эти связи нарушены, что приводит к образованию слишком плотного волосяного покрова на тех участках тела, где его быть не должно.

Эпидермодисплазия верруциформная - отклонение чрезвычайно редкое, делающее своих носителей склонными к широко распространённому вирусу папилломы человека (ВПЧ). Эта инфекция вызывает образование на коже чешуйчатых пятен и папул (плоскоклеточный рак кожи), растущих на руках, ногах и даже лице. Эти «наросты» выглядят как бородавки или чаще напоминают рог или древесину. Как правило, опухоли на коже начинают проявляться у людей в возрасте от 20 до 40 лет в местах, открытых для солнечных лучей. Методов полного исцеления не существует, однако с помощью интенсивной терапии можно уменьшить или на некоторое время приостановить распространение наростов.
Общественность узнала об этом генетическом заболевании в 2007-м году, когда в интернете появилось видео с 34-летним индонезийцем Деде Косварой. В 2008-м мужчина перенёс операцию по удалению шести кг наростов с тела. Роговые образования были сняты с рук, головы, туловища и ног, и в эти места была пересажена новая кожа. В общей сложности удалось избавить Косвара от 95% бородавок. К сожалению, через некоторое время они снова начали расти, и врачи полагают, что операцию придётся повторять каждые два года, чтобы Косвара хотя бы мог держать ложку.

Люди с этим генетическим отклонением рождаются без эффективной иммунной системы. Болезнь стала известна после вышедшего на экраны в 1976-м году фильма «Мальчик в пластиковом пузыре», вдохновлённого жизнью двух мальчиков-инвалидов Дэвида Веттера и Теда ДеВиты. Главный герой, маленький мальчик, вынужден жить в изолированной от окружающего мира пластиковой кабинке, поскольку нефильтрованный воздух и воздействие микроорганизмов могут оказаться для него смертельными. Реальный Веттер смог прожить таким образом до 13-ти лет, но умер в 1984-м году после неудачной трансплантации костного мозга - врачебной попытки укрепить иммунитет.
Расстройство вызвано целым рядом генов, включая те, которые вызывают дефекты в Т и Б клеточных откликах, что в итоге оказывает негативное влияние на выработку лимфоцитов. Считается также, что это заболевание возникает в связи с отсутствием аденозиндезаминазы. Сейчас известны некоторые методы лечения с помощью генной терапии.
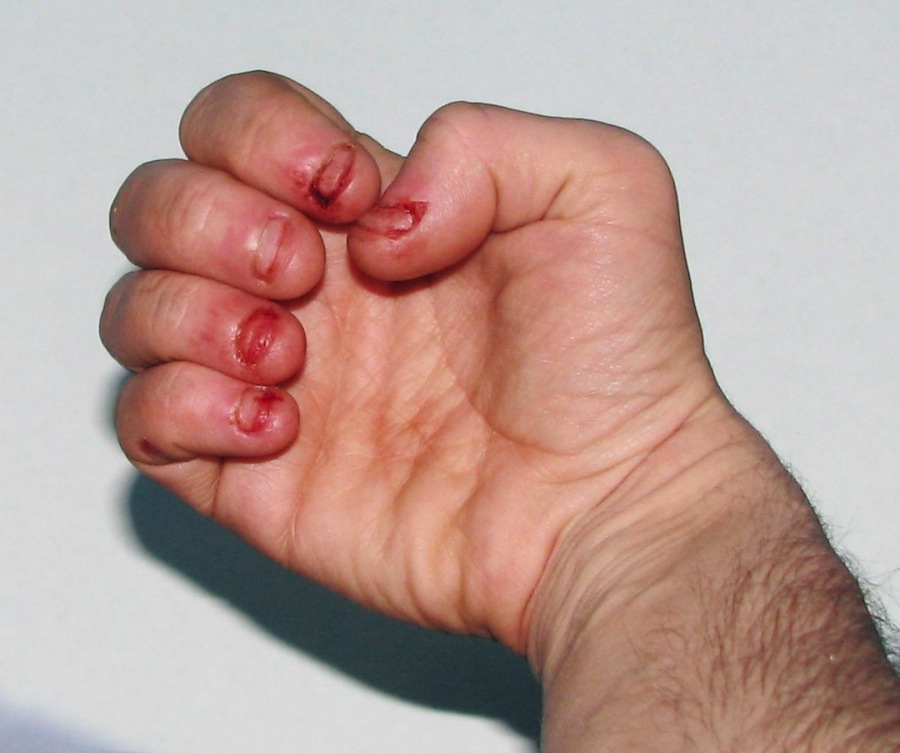
СЛН проявляется у одного младенца мужского пола из 380 000 и приводит к увеличению синтеза мочевой кислоты. Мочевая кислота выделяется в кровь и мочу в результате происходящих в организме химических процессов. У людей с СЛН в кровь поступает слишком много мочевой кислоты, которая накапливается под кожей и в итоге вызывает подагрический артрит. Кроме того, это может привести к образованию камней в почках и мочевом пузыре.
Заболевание также влияет на неврологические функции и поведение. У страдающих СЛН часто непроизвольно сокращаются мышцы, что выражается как судороги и/или беспорядочное размахивание конечностями. Бывает, что больные калечат сами себя: бьются головой о твёрдые предметы, кусают пальцы и губы. От подагры может помочь аллопуринол, но методов лечения неврологических и поведенческих аспектов заболевания не существует.

У страдающий эктродактилией пальцы на ногах или руках либо отсутствуют, либо недоразвиты, из-за чего кисти рук или ступни напоминают клешни. К счастью, такие нарушения в геноме встречаются редко. Эктродактилия может проявляться по-разному, иногда пальцы просто срастаются, и в этом случае их можно разделить с помощью пластической операции, в других случаях пальцы даже не сформированы до конца. Часто заболевание сопровождается полной потерей слуха. Причины болезни - нарушения генома, в том числе делеции, транслокации и инверсии в седьмой хромосоме.

Вероятно, именно от этого заболевания страдал Джозеф Меррик, известный как Человек-слон. Синдром Протея вызван нейрофиброматозом типа I. При синдроме Протея кости и кожный покров больного могут начать увеличиваться аномально быстро, в результате чего нарушаются естественные пропорции тела. Обычно признаки заболевания не проявляются раньше 6–18 месяцев после рождения. Тяжесть заболевания зависит от индивидуума. В среднем синдромом Протея страдает один человек из миллиона. За всю историю задокументировано всего несколько сотен подобных случаев.
Расстройство - результат мутации в гене AKT1, ответственном за регуляцию клеточного роста, в результате чего некоторые мутировавшие клетки растут и делятся с невообразимой скоростью, а другие клетки продолжают расти в нормальном темпе. В итоге получается смесь нормальных и ненормальных клеток, что вызывает внешние аномалии.
В настоящее время известно множество причин, приводящих к самопроизвольному прерыванию беременности, причем 9 -10% из них обусловлены наличием хромосомных аномалий у развивающегося плода. Это связано с тем, что на определенном этапе его внутриутробного развития (обычно в сроке до 22 недель) появляются аномалии развития, которые несовместимы с жизнью. И это ведет к возникновению «замершей беременности» или самопроизвольному прерыванию беременности. Установлен "семейный" (наследственный) характер этой патологии, иногда в такой семье возможно рождение ребенка, но с признаками умственной отсталости и/или врожденными пороками развития органов.
Как правило, генетические факторы родителей могут быть обусловлены:
Поэтому супружеской паре, у которой среди родственников встречалась подобная патология, врачи настоятельно рекомендуют пройти генетическое обследование еще до возникновения беременности. Причем необходимо обследоваться сразу обоим супругам. Если же невынашивание беременности у супружеской пары наблюдалось два и более раз, высока вероятность генетической обусловленности этого состояния. Риск повторного выкидыша во время третьей беременности составляет 24%, четвертой- 30%, пятой - 40%. В тех случаях, когда у одного из супругов выявлены изменения в кариотипе (индивидуальном наборе хромосом), врачи настоятельно рекомендуют проводить пренатальную (внутриутробную) генетическую диагностику (путем взятия материала для исследования при биопсии хориона или взятием околоплодных вод), так как вероятность развития у плода серьезных генетических нарушений достаточно высока.
Было установлено, что наличие некоторых генетических аномалий может приводить к привычному самопроизвольному прерыванию беременности лишь при наличии определенных неблагоприятных условий во время беременности. Так, например, известно, что генетические нарушения свертывающей системы крови (тромбофилии) могут проявиться у женщины во время беременности при несбалансированном питании, приеме некоторых лекарственных препаратов, незначительных оперативных вмешательствах (например, удаление зуба). При этом в плаценте формируются микротромбозы, приводящие к прерыванию беременности, хотя в коагулограмме (анализе состояния свертывающей системы крови) беременной женщины патологических отклонений нет. В то же время, при осведомленности супругов о наличии у них такой генетической предрасположенности к заболеванию крови, можно было своевременно пройти профилактический курс соответствующей терапии, после которого беременность протекала бы без осложнений.
Другими значимыми генетическими нарушениями, приводящими к привычному невынашиванию беременности, являются генетические факторы врожденной дисфункции коры надпочечников (ВДКН), обусловленные различными нарушениями строения гена CYP21. При этом у плода развивается адреногенитальный синдром , из-за нарушения нормального синтеза стероидных гормонов, что сказывается на развитии половых признаков. В тяжелых случаях (у 26%) возможно невынашивание беременности, а также наличие бесплодия.
Существует множество генетических нарушений, ведущих к невынашиванию беременности, но при своевременном выявлении этой патологии возможно лечение бесплодия и предупреждение развития патологии у плода. Поэтому основными показания для проведения генетического исследования являются:
Оптимальным же считается консультация у врача-генетика обоих супругов (пары), на этапе планирования семейной жизни и до наступления беременности.